Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Portuguesa de Ortopedia e Traumatologia
versão impressa ISSN 1646-2122
Rev. Port. Ortop. Traum. vol.21 no.4 Lisboa dez. 2013
ARTIGO DE REVISÃO
Técnicas de cimentação femoral
Pedro JordãoI; André BahuteI; Ugo FontouraI; Pedro MarquesI
I. Serviço de Ortopedia. Centro Hospitalar e Universitário de Coimbra. Portugal.
RESUMO
A artroplastia da anca tornou-se na última metade do século 20 na intervenção com mais sucesso no alívio da dor e restauro da função articular para os doentes com artrose da anca. Os bons resultados são consequência da melhoria nas técnicas cirúrgicas e na qualidade dos implantes utilizados.
O uso do componente femoral cimentado tem sido o padrão de ouro ao longo dos últimos cinquenta anos, havendo séries que reportam uma longevidade do implante de 96% aos 10 anos.
O conhecimento das propriedades do cimento utilizado, a sua correcta forma de preparação e aplicação são determinantes para o bom desempenho da artroplastia.
Este trabalho faz uma revisão sobre a evolução das técnicas de cimentação femoral, explica as diferentes fases pelas quais o cimento passa no seu processo de elaboração e descreve as principais etapas da técnica de cimentação de terceira geração.
Palavras chave: Anca, artroplastia, cimentação, femoral.
ABSTRACT
In the later half of the 20th century, hip replacement surgery became the most successful procedure to relieve pain and restore function for patients with hip osteoarthritis. These good results are a byproduct of improvements both in surgical technique and implant properties.
Cemented femoral stems have been considered the gold standard for the last fifty years, with studies showing implant survival rates of up to 96% after 10 years.
The success of an arthroplasty is dependent on the understanding of the properties, preparation and usage of cement.
This article will review the evolution of femoral cementing techniques, the different stages of cement preparation and the main steps of third-generation cementing.
Key words: Hip, arthroplasty, cementing, femoral.
INTRODUÇÃO
A artroplastia total da anca é uma das intervenções cirúrgicas com maior êxito em Ortopedia. A eleição do melhor método de fixação dos componentes (implantes cimentados ou não cimentados) é uma das principais controvérsias. Com a introdução do conceito de prótese de baixa fricção por Charnley nos anos 60, a fixação com cimento passou a ser o padrão de ouro. Tem hoje uma história de aplicação clínica contínua com cerca de 50 anos. Ao longo do tempo as questões levantadas relativamente às vantagens da cimentação centram-se fundamentalmente no componente acetabular, uma vez que as taxas de sucesso do componente femoral são altíssimas[1]. O registo sueco de artroplastias mostrou uma taxa de sobrevivência ao descolamento asséptico de 96% aos 9 anos, para 3380 próteses implantadas desde 1987 com técnicas de cimentação modernas[2]. O registo escandinavo de artroplastias demonstrou a eficácia da cimentação em diferentes tipos de próteses[3].
O cimento
O cimento funciona como um preenchimento entre o implante e o osso trabecular de modo a que a carga se transmita uniformemente sobre toda a interface cimento-osso, não tendo propriedades adesivas[4]. Atualmente o cimento mais usado é o polimetilmetaclilato (PMMA), um polímero acrílico, que polimeriza numa reação exotérmica. É composto por copolímeros de PMMA em forma de pó e um monómero líquido, o metilmetacrilato (MMA), na proporção de 2:1; nas soluções comerciais é acrescentado um contraste de sulfato de bário (BaSO4) para tornar o cimento radiopaco.
O processo de elaboração do cimento – polimerização- pode ser dividido em quatro fases diferentes[5] (fase de mistura, fase de espera, fase de aplicação, fase de estabilização), demora cerca de 7 a 15 minutos, dependendo da temperatura inicial do cimento e da temperatura ambiente da sala de bloco operatório. Na fase de mistura os componentes devem ser misturados homogeneamente evitando a criação de poros. A mistura sob vácuo diminui a porosidade do cimento tornando-o mais resistente à falência; existe também, uma diminuição da evaporação do monómero líquido contribuindo para um melhor ambiente na sala de bloco operatório e prevenindo alergias nos profissionais de saúde. Na fase de espera aguarda-se que o cimento adquira uma viscosidade ótima para a aplicação, esta deve ser resistente o suficiente para impedir a penetração de sangue na massa homogénea de cimento mas ao mesmo tempo permitir a colocação suave do componente protésico. Segue-se a fase de aplicação, em que o cimento e os componentes são aplicados no doente e, por fim, a fase de estabilização, na qual o cimento se torna compacto e estabiliza totalmente.
A viscosidade do cimento é uma característica que influencia o tempo das diferentes fases da polimerização. Cimentos de baixa viscosidade (p.ex: CMW3) permanecem com baixa viscosidade durante um período de tempo considerável e têm um curto período de aplicação. Os cimentos de alta viscosidade (p.ex: Polacos) podem ser usados rapidamente, no entanto, devem ser refrigerados para manter uma baixa viscosiade quando a cimentação é feita com uso de pistola de aplicação e instrumentos de pressurização. Cimentos de viscosidade média (p.ex: Simpex P) aumentam o tempo da fase de aplicação, facilitando a pressurização da interface cimento-osso e a aplicação dos componentes de uma forma controlada[6].
Quanto à eficácia na aplicação, os cimentos de baixa densidade têm menor penetração no osso trabecular, por sua vez, os cimentos de alta viscosidade têm melhores taxas de interdigitação no osso trabecular mas aumentam o risco de embolia gorda[7]. A corroborar esta característica estão os dados do registo norueguês de artroplastias que concluí que os cimentos de alta viscosidade têm menores taxas de revisão por descolamento asséptico em comparação com cimentos de baixa viscosidade, não sendo estes últimos já usados em artroplastias[8].
A combinação de cimento com antibiótico, permite a libertação de altas concentrações deste último nos tecidos periprotésicos prevenindo a colonização dos implantes pelas bactérias. A infeção é uma das complicações mais temidas nas artroplastias e que leva quase sempre ao insucesso das mesmas. O antibiótico deve ser misturado sob a forma de pó com o pó de polimetilmetacrilato, deve ser estável a altas temperaturas (uma vez que a polimerização do cimento é uma reação exotérmica) e, deve ser hidrossolúvel para ter uma boa penetração nos tecidos envolventes. O uso da combinação entre gentamicina e clindamicina apresenta um espectro de cobertura bacteriana de cerca de 90% dos agentes implicados nas infeções periprotésicas[5].
Nos registos sueco e norueguês de artroplastias verificou-se que a administração sistémica de antibiótico na altura da cirurgia juntamente com a aplicação de cimento com antibiótico, diminuiu a taxa de revisão por causas sépticas[2, 8].
Técnicas de cimentação
As técnicas de aplicação do cimento (Técnicas de Cimentação) têm sido alvo de discussão e evolução desde a descrição inicial do procedimento por John Charnley. Esta técnica original denominada de 1ª geração, tinha como atos principais a extração do osso trabecular solto, a criação de um leito ósseo seco e a inserção digital do cimento sob visualização direta evitando a sua mistura com o sangue.
Com as técnicas de cimentação de 1ª geração havia altas taxas de descolamento asséptico das próteses, sendo esta a complicação mais frequente a longo prazo. Assim na década de 80 houve uma preocupação dos cirurgiões em conseguir uma melhor fixação primária, pondo-se ênfase numa melhor penetração do cimento no osso trabecular, melhorando o comportamento mecânico do cimento aplicado. Evoluiu-se para as chamadas técnicas de 2ª geração que se podem resumir em cinco atos principais: mistura lenta do cimento para evitar a sua porosidade, limpeza exaustiva da cavidade óssea libertando o osso trabecular da gordura, introdução de um restrictor na cavidade medular, aplicação do cimento com pistola de uma forma retrógrada, pressurização do cimento antes da aplicação da prótese permitindo uma melhor interdigitação do cimento no osso e introdução do implante sob baixa viscosidade do cimento para evitar espaços vazios[1].
Na década de 90 surgiram as técnicas chamadas de 3ª geração, que incluem a lavagem pulsátil do canal femoral, o uso de centralizador da haste femoral e a pressurização do cimento com dispositivos próprios. A preparação do cimento pode ser realizada em sistema de vácuo com o fim de diminuir a porosidade do cimento, traduzindo-se numa maior resistência mecânica do preparado final. As técnicas de cimentação atuais melhoram a interface entre o cimento e o osso, promovendo uma maior longevidade da artroplastia[9].
As principais diferenças entre as técnicas de cimentação estão resumidas na Quadro I.
A técnica de cimentação de 3ª geração compreende seis etapas principais que passaremos a descrever:
1) Preparação do leito ósseo (Figura 1) com a rimagem do osso trabecular do canal femoral de forma a este ser moldado para receber uma camada uniforme de cimento entre o implante e o osso. A “teoria clássica” advoga o uso de um implante com tamanho inferior à cavidade medular de forma a manter uma interface cimento-osso de cerca de 2mm, por sua vez, a “teoria do paradoxo francês” defende o uso de implantes que preencham o canal femoral com um manto de cimento mínimo. Atualmente as orientações europeias reconhecem que não existe um consenso quanto à espessura ótima de cimento a ser utilizado, dependendo esta da tipologia da haste a ser utilizada[10].
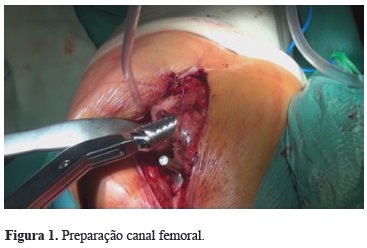
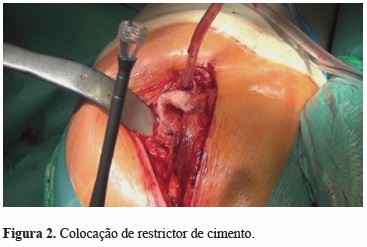
2) Introdução de restrictor de cimento (Figura 2) abaixo da extremidade distal do implante com vista ao tamponamento do canal medular, permitindo um melhor preenchimento de cimento e acima de tudo a pressurização de uma cavidade fechada. A pressurização adequada só é conseguida após a aplicação do restrictor, este deve resistir a pressões na ordem dos 1000 Kpa quando é inserida a haste femoral. O uso de restrictor diminui também a taxa de embolia pulmonar e eventos cardiovasculares durante a artroplastia[11].
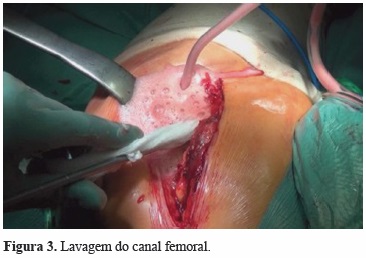
3) Lavagem do canal femoral (Figura 3) antes da introdução do cimento, com cerca de 3L de solução salina, com sistema pulsátil para eliminar os resíduos do conteúdo medular (gordura e elementos da medula óssea) e pode ser necessária uma escovagem para melhor remoção dos detritos[10]. Complementa-se a lavagem com aplicação de compressas embebidas num agente hemostático (H2O2 ou adrenalina). O valor da lavagem na qualidade da interface osso-cimento e na diminuição de eventos embólicos foi bem estabelecida experimentalmente[12].
4) Mistura do cimento é realizada na própria seringa de aplicação, sob vácuo num sistema fechado. O cimento sem poros apresenta uma maior resistência ao stress, com menores taxas de falência/fratura[10]. Sob vácuo existe uma menor evaporação do monómero líquido (MMA), contribuindo para um melhor ambiente da sala operatória e menor taxa de alergias nos profissionais de saúde[5].
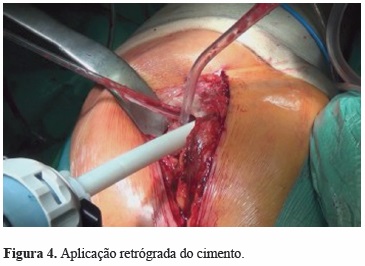
5) Aplicação do cimento (Figuras 4 e 5) deve ser feita de uma forma retrógrada desde a zona do restrictor até preenchimento total da cavidade fechada, aplica-se um selante proximal e pressurizase o cimento. Um sinal positivo de pressurização é a extrusão de medula óssea no grande trocanter (sinal de transpiração do trocanter)[10]. São recomendadas técnicas que usam pressões de cimento mais altas de modo a haver uma melhor interdigitação entre o cimento e as trabéculas ósseas [13], no entanto, o fémur deve ser limpo da gordura intramedular para evitar a embolia gorda.

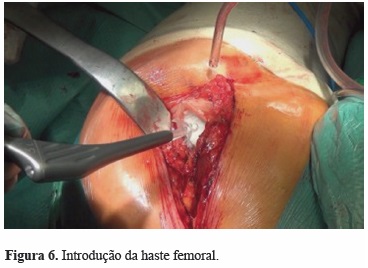
6) Introdução da haste femoral (Figura 6) com o centralizador para evitar o mau posicionamento da prótese em todos os planos. Deve-se aguardar até o cimento ter uma viscosidade suficientemente alta para resistir à penetração sanguínea e suficientemente baixa para que a prótese entre sem esforço e não se criem sulcos provocados pelo orientador que podem promover a disrupção do cimento[10].
Em conclusão, as técnicas de cimentação de 2ª e 3ª geração mostram excelentes resultados na fixação dos componentes femorais.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Campillo M, Murcia M. Técnicas de Cementación en Artoplastía Total de Cadera. Servício de Cirurgía Ortopédica y Traumatología. Hospital de Cabueñes. Gijón [ Links ]
2. Malchau H, Herberts P, Eisler T, Garellick G, Soderman P. The Swedish total hip replacement register. J Bone Joint Surg [Am]. 2002; 84 (2): 2-20 [ Links ]
3. Garellick G, Malchau H, Herberts P. Survival of hip replacements. A comparison of a randomized trial and registry. Clin Orthop. 2000; 375: 157-167 [ Links ]
4. Charnley J. Low friction arthroplasty of the hip in rheumatoid arthritis. SICOT Congress; Vienna; 1963. p. 168-170. [ Links ]
5. [cited 2012 Aug 1]. Available from: www.bone-cementuniversity.com.
6. Lee A. Properties of Acrylic Bone Cement. The Exeter Hip. Exeter Hip Publishing; 2010. p. 7-8. [ Links ]
7. Breusch S, Heisel C, Müller J, Borchers T, Mau H. Influence of cement viscosity on cement interdigitation and venous fat content under in vivo conditions. A bilateral study of 13 sheeps. Acta Orthop Scand. 2002; 73 (4): 409-415 [ Links ]
8. Furnes O, Lie SA, Espehaug B, Vollset SE, Engesaeter LB, Havelin LI. Hip disease and the prognosis of total hip replacements. A review of 53698 primary total hip replacements reported to the Norwegian arthroplasty register 1987?1999. J Bone Joint Surg [Br]. 2001; 83-B: 579-586 [ Links ]
9. Hirose S, Otsuka H, Morishima T, Sato K.. Outcomes of Charnley total hip arthroplasty using improved cementing with so-called second- and third-generation techniques. J Orthop Sci. 2012; 17: 118-123 [ Links ]
10. Garcia-Cimbrelo Eduardo. How to Do a Cemented Total Hip Arthroplasty. European Instructional Lectures. European Federation of National Associations of Orthopaedics and Traumatology; 2009. [ Links ]
11. Moran M, Heisel C, Rupp R, Simpson A. Hamish R. W., Breusch Steffen J.. Cement Restrictor Function Below the Femoral Isthmu. Clin Orthop Relat Res. 2007; 458: 111-116 [ Links ]
12. Sherman RM, Byrick RJ, Kay JC, Sullivan TR, Waddell JP. The role of lavage in preventing hemodynamic and blood-gas changes during cemented arthroplasty. J Bone Joint Surg (Am). 1983; 65: 500-506 [ Links ]
13. Kapoor B, Datir S, Davis B, Wynn-Jones C, Maffulli N. Femoral cement pressurization in hip arthroplasty. A laboratory comparison of three techniques. Acta Orthop Scand. 2004; 75 (6): 70-712 [ Links ]
Conflito de interesse:
Nada a declarar.
Pedro Jordão
Rua José Carlos Gomes Pita
Lote 10 2º dto.
3040-193 Coimbra
Portugal
p.jordao.82@gmail.com
Data de Submissão: 2013-08-04
Data de Revisão: 2013-11-26
Data de Aceitação: 2013-11-26