Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Portuguesa de Saúde Pública
versão impressa ISSN 0870-9025
Rev. Port. Sau. Pub. vol.31 no.1 Lisboa jan. 2013
https://doi.org/10.1016/j.rpsp.2013.06.001
ARTIGOS ORIGINAIS
O lugar da investigação participada de base comunitária na promoção da saúde mental
The role of community–based participatory research in mental health promotion
José Carlos Rodrigues Gomesa*, Maria Isabel Guedes Loureirob
aDepartamento de Enfermagem, Escola Superior de Saúde, Instituto Politécnico de Leiria, Leiria, Portugal
bDepartamento de Estratégias em Saúde, Escola Nacional de Saúde Pública, Universidade Nova de Lisboa, Lisboa, Portugal
RESUMO
A saúde mental é imprescindível ao desenvolvimento social e económico das comunidades. Envolver as comunidades no desenho e desenvolvimento de planos locais de promoção da saúde mental é um importante desafio para garantir mais e melhor saúde mental a cada comunidade.
De 2009 a 2012 desenvolveu–se um estudo de caso baseado nos pressupostos de uma investigação participada de base comunitária numa comunidade urbana da região metropolitana de Lisboa, com o objetivo de fundamentar o desenho de um plano local de promoção da saúde mental local.
O resultado deste trabalho de parceria, que envolveu habitantes e organizações governamentais e não–governamentais da comunidade urbana, fundamentado na capacitação individual e comunitária da comunidade e dos seus membros, confirmou a necessidade de uma participação ativa e efetiva da comunidade no desenvolvimento de políticas locais de promoção da saúde e concluiu pela definição de 6 eixos estratégicos de intervenção pelo período temporal 2012/2015: uma escola com saúde mental; uma comunidade ativa e segura; uma comunidade solidária e inclusiva; uma comunidade atenta; uma organização económico–laboral promotora de saúde mental; uma senioridade mentalmente saudável.
Palavras-chave: Espaço urbano, Investigação participada de base comunitária, Promoção da saúde mental, Capacitação
ABSTRACT
Mental health is essential to community social and economic development. Involving communities in the design and development of mental health promotion local plans is a major challenge to ensure more and better mental health in each community.
From 2009 to 2012 a case study was developed based on the assumptions of a community–based participatory research in an urban community in the metropolitan area of Lisbon, in order to support the design of a mental health promotion local plan.
The result of this partnership, which involved inhabitants and governmental and non–governmental organizations of the urban community, based on individual and community empowerment of the community and its members, confirmed the need for an active and effective participation of the community in the development of health promotion local policies and concluded by defining six strategic areas of intervention between 2012 and 2015: a school with mental health, an active and safe community, a supportive and inclusive community, a community aware, an organization promoting economic and work mental health, a seniority mentally healthy.
Keywords: Urban space. Community–based participatory research. Mental health promotion. Empowerment.
Nota introdutória
A saúde é um dos mais importantes elementos de sucesso para o desenvolvimento de uma comunidade. A promoção da saúde, vista como o processo de capacitar as pessoas para aumentar e melhorar o controlo sobre a sua saúde1, é uma tarefa árdua que exige o envolvimento de toda a comunidade. É com as pessoas, nos seus contextos de vida, que devemos investir no processo de construir saúde2.
As políticas de saúde mental e sua dimensão económica – o capital mental – são uma parte importante da política social e da sociedade de bem-estar. O capital mental é uma condição prévia para qualquer política de inovação e de desenvolvimento da produtividade de uma comunidade.
A promoção de saúde mental é, por isso, uma responsabilidade de toda a sociedade: no comércio e na indústria, no planeamento local, na educação, na cultura, na segurança nacional e em tantos outros aspetos da sociedade, promovendo a participação efetiva de todos os cidadãos. A responsabilidade final na organização de serviços e outras atividades no campo da saúde mental pertence ao governo do país, da região, ou da comunidade local. Reconhecendo o conceito e os determinantes de saúde mental, cada país, região e comunidade local devem ter uma política de saúde mental abrangente em que os objetivos, as estratégias, as ações necessárias e os intervenientes responsáveis são indicados. Um programa de promoção da saúde mental deve ajudar cada pessoa a sentir-se bem consigo próprio e com os outros, e a desenvolver um sentido de responsabilidade em função do seu próprio bem-estar e do bem-estar dos outros. Cada membro de uma comunidade fica desta forma melhor preparado para pensar por si próprio, tomar conscientemente e realisticamente as suas decisões, adaptando-se às contrariedades da vida, integrando-se e interagindo socialmente.
A prevalência anual de 22,9% para o total do sofrimento mental e a prevalência ao longo da vida que atinge os 42,7%3 é preocupante se refletirmos no difícil momento que atravessamos de dificuldades económicas e financeiras.
Por outro lado, o constante crescimento da população em espaço urbano e o reconhecimento da importância da saúde mental na organização e funcionamento das nossas sociedades, tem levado variadas organizações governamentais e não-governamentais, especialmente nas duas últimas décadas, a lançarem vários desafios no contexto da promoção da saúde4, 5.
Baseado nos trabalhos de Green e Kreuter6, 7 e de Minkler e Wallerstein8, trabalhou-se num estudo de caso, numa comunidade urbana da área metropolitana de Lisboa, para compreender o sentido e a força da relação entre variáveis que caraterizam a organização estrutural do espaço urbano, de um lado, e os níveis de saúde mental da comunidade urbana por outro, fundamentando o desenho participado de um Plano Local de Promoção da Saúde Mental (PLPSM), recorrendo a uma metodologia de Investigação Participada de Base Comunitária (IPBC).
Foram tomadas em consideração as competências em promoção da saúde desenvolvidas por Dempsey et al.9, baseadas nos conceitos e nos princípios fundamentais da promoção da saúde lançados na Carta de Otava e nas sucessivas cartas e declarações da Organização Mundial de Saúde (OMS)10, 11, 12, 13, 14, 15 sobre a promoção da saúde. A saúde é conceptualizada como um recurso para a vida quotidiana, enfatizando recursos sociais, pessoais e capacidades físicas. A promoção da saúde é vista não apenas como uma responsabilidade do setor saúde, mas também como a garantia do desenvolvimento de estilos de vida saudáveis e de condições de vida dignas, que promovam o bem-estar sendo um processo social e político abrangente que não abarca apenas a ação dirigida a fortalecer as capacidades e as competências dos indivíduos, mas também a ação dirigida à mudança das condições sociais, ambientais e económicas. As atividades de promoção da saúde incluem os programas, as políticas e outras intervenções organizadas que sejam capacitadoras dos indivíduos e das comunidades, numa estratégia participativa, holística, intersetorial, equitativa e sustentável. No contexto da promoção da saúde mental em espaço urbano propõe-se um olhar particular à reflexão efetuada por Barry e Jenkins16. Estas competências devem ser colocadas ao serviço das comunidades (pessoas, organizações governamentais e não-governamentais) no desenvolvimento de políticas de saúde mental, baseadas em indicadores estruturais de cada realidade e do contexto do espaço urbano onde se pretenda intervir.
Investigação participada de base comunitária: uma construção partilhada
A metodologia selecionada centrou-se nos princípios da IPBC17, 18. Com recurso a uma metodologia de estudo de caso, analisaram-se dezenas de documentos de referência local e registos em arquivo e procedeu-se a uma observação direta e a uma observação participante da comunidade em estudo.
Recorrendo a uma amostragem em bola de neve, estratificada por área de residência, foram selecionados 697 habitantes de uma cidade da área metropolitana de Lisboa. Estes habitantes foram entrevistados por 42 entrevistadores previamente formados, assim como foram enviados questionários on-line dirigidos aos professores (196) e aos Técnicos Superiores de Serviço Social (12) em exercício na cidade em estudo, para a caraterização sociodemográfica e para avaliação de indicadores de saúde, de indicadores relacionados com a saúde e de indicadores estruturais de saúde mental.
Com este desenho foi estruturada uma investigação que tem como entidade final a sua entidade inicial – a comunidade – num ciclo contínuo e virtuoso. O acesso do investigador/promotor de saúde à comunidade fez-se através do Núcleo Executivo da Comissão Social de Freguesia (NECSFA) onde se identificaram apoios locais transversais à comunidade, com os seus líderes e representantes e onde se estabeleceram as parcerias necessárias à prossecução do estudo.
A seleção dos instrumentos, subsidiada numa pesquisa bibliográfica realizada por uma equipa de investigadores europeus que definiu 31 indicadores estruturais de saúde mental19, foi igualmente discutida e aferida com o NECSFA. Num processo de reflexão contínua e de constantes efeitos de influência entre os diferentes passos delineados para a intervenção, procedeu-se ao cumprimento dos primeiros 3 passos da IPBC: 1) avaliação social, 2) avaliação epidemiológica e 3) avaliação educativa e ecológica. Numa segunda frente, procedeu-se a uma identificação de grupos de referência (clusters) para a recolha de dados. Se para os clusters Professores e Técnicos Superiores de Serviço Social (TSSS) a recolha de informação relativa aos indicadores estruturais de saúde mental foi facilmente cumprida pelo lançamento de 2 questionários on-line, para chegar à população o processo tornou-se mais complexo. Procedeu-se a uma seleção de voluntários, partindo da Comissão Social de Freguesia (CSFA) e organizou-se e implementou-se formação e documentos orientadores para a recolha de dados por entrevista (Figura 1).
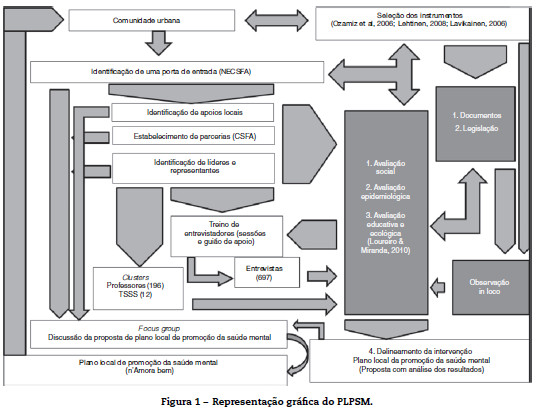
Foi da junção destas componentes, associadas a uma observação in loco (presencialmente durante 3 dias e recorrendo às novas tecnologias, em particular o ©Google Earth), que se delineou uma intervenção que foi discutida em CSFA através de uma metodologia de focus group. Da discussão e análise retirada desta reflexão, em que se recorreu a uma metodologia thinking aloud, foi construído o Plano Local de Promoção da Saúde Mental (PLPSM), pertença da comunidade, que participou em todos os momentos no processo de IPBC.
O modelo PRECEDER/PROCEDER e a investigação participada de base comunitária
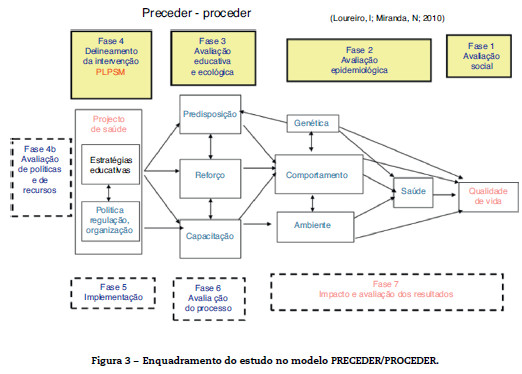
A IPBC é uma metodologia de investigação interdisciplinar que envolve investigadores do mundo académico e elementos de uma comunidade específica num trabalho de parceria20 no desenvolvimento, implementação e divulgação de uma investigação que seja relevante para essa mesma comunidade21 (Figura 2).

Assim enquadrado, o estudo fez recurso a medidas estatísticas descritivas e inferenciais, sem prejuízo de um importante contexto exploratório e da participação comunitária no seu desenvolvimento. A proposta pretendeu aproximar o estudo, que se pretende científica e academicamente relevante, da realidade de uma comunidade, com as suas características sociais e culturais específicas e as suas necessidades, conferindo-lhe também uma relevância política. Introduz-se, assim, uma componente de investigação de translação22, importante para o sucesso das intervenções baseadas na evidência científica.
O modelo PRECEDER/PROCEDER é um modelo de planeamento que apoia o desenvolvimento participado de programas de promoção da saúde. O seu princípio fundamental é o de que a mudança de comportamentos em saúde mais duradoura e com um melhor custo-efetividade é de natureza voluntária, envolvendo ativamente os indivíduos e as comunidades no processo de mudança. No modelo que se baseia no conceito de capacitação lançado pela Carta de Otava, é imprescindível que haja participação do(s) indivíduo(s) (capacitação individual) e da comunidade (capacitação comunitária) no processo. Este princípio é refletido num planeamento sistemático, participado e sistémico, em que a compreensão, motivação, competências e recursos (individuais e comunitários)23 habilitam para uma participação efetiva nos assuntos da comunidade, numa perspetiva de melhoria da sua qualidade de vida.
Existe evidência de que a mudança de comportamento é mais provável e duradoura (efetiva e sustentada) quando as pessoas têm uma participação ativa nas decisões sobre o assunto. Em complemento, as pessoas fazem escolhas saudáveis mais facilmente quanto existem políticas e ambientes que facilitam esse comportamento. Aqui reside a importância do envolvimento, desde o minuto inicial do planeamento, à implementação do plano, monitorização e avaliação do impacto em saúde das intervenções delineadas, das autoridades locais e governamentais (autarquias, administrações regionais, agrupamentos de centros de saúde (ACES), agrupamentos de escolas, forças de segurança) e também de estruturas não-governamentais (associações locais e regionais, Instituições Particulares de Solidariedade Social), bem como um envolvimento efetivo dos elementos da comunidade local.
A Figura 3 representa o enquadramento do estudo no modelo PRECEDER/PROCEDER. O estudo aqui exposto apenas abrange as 4 primeiras fases do processo: 1) avaliação social, 2) avaliação epidemiológica, 3) avaliação educativa e ecológica e 4) delineamento da intervenção – (com contorno a cheio); propondo a intervenção necessária às restantes 3 fases: 5) implementação, 6) avaliação do processo, 7) impacto e avaliação dos resultados – com contorno a tracejado.
Procedimentos participados: a comunidade no centro da intervenção
A metodologia utilizada exigiu um trabalho de construção e partilha permanente com uma larga variedade de estruturas locais, governamentais e não-governamentais. O estudo foi planeado entre julho de 2006 e dezembro de 2007 com o objetivo de avançar para um trabalho de campo em 2008. Reconhecendo que em qualquer IPBC há que contar com um período de negociação longo e cheio de avanços e recuos, quando, em 2009, as condições para o desenvolvimento do trabalho estavam construídas, as eleições autárquicas que decorreram nesse ano (2009) obrigaram a um período de espera. Foi manifestado interesse pelo projeto, mas o momento político não era o adequado considerando a possibilidade de mudança nas estruturas de gestão autárquica.
No final de 2009, ultrapassados os contratempos, reiniciaram-se os contactos. Um pedido de ajuda de uma autarquia local (freguesia urbana da área geográfica onde se tinham iniciado os contactos) para o desenvolvimento de um PLPSM veio dar forma ao arranque efetivo do estudo. O desenho inicialmente proposto foi discutido e negociado, tendo sido revisto e adaptado.
Estava identificada a porta de entrada e construídas as condições essenciais para o avanço do processo. O início da fase deste planeamento participado iniciou-se pela avaliação social, em que se identificaram os determinantes sociais que influenciam a saúde mental e as prioridades dos indivíduos e da população urbana em estudo (o desemprego, os estilos de vida, o sentimento de segurança, a urbanização, a coesão social, a qualidade de vida, entre outros).
A Rede Social desempenhou uma importante função. Baseado neste pressuposto, o centro da intervenção foi o NECSFA. Este diagnóstico local implicou, para cumprimento dos seus objetivos no âmbito de um planeamento em promoção da saúde mental, a aplicação de várias premissas descritas na Tabela 1.
No respeito por estas premissas, o diagnóstico social foi baseado: 1) na participação dos profissionais envolvidos e da comunidade; 2) na manutenção do foco na finalidade; 3) na preocupação com as interligações; 4) na identificação de temas relacionados com a teoria e com a investigação; 5) na promoção da confiança; 6) na focalização nos indicadores sociais, económicos e educativos.
Seleção e operacionalização das variáveis: um processo participado
Ainda numa fase de diagnóstico interessou, igualmente, proceder a uma avaliação epidemiológica, em que se determinaram os problemas de saúde e seus determinantes (a morbilidade, os fatores de risco e os fatores protetores).
Esta visão inicial do diagnóstico social e epidemiológico foi reforçada com uma avaliação dos ambientes e dos contextos e a sua relação com os comportamentos, que procurou identificar as práticas de saúde relacionadas com os problemas de saúde – aquilo a que Lawrence Green denomina de indicadores vitais (as ações preventivas, a utilização e o acesso aos serviços de saúde, o autocuidado, os estilos de vida, os aspetos económicos e familiares, as condições de habitação, o mercado de trabalho, o espaço urbano e o ambiente escolar e laboral). Este diagnóstico comportamental apontou a três frentes: o individual (alimentação, atividade física, amamentação, consumo de medicamentos, participação social, vida profissional); o organizacional (formas de interação entre os profissionais e setores que influenciam a saúde dos outros no seio do ambiente circundante com especial relevo para a estrutura física, o ambiente escolar e o trabalho social desenvolvido na comunidade em estudo); e o político (ações que podem influenciar o ambiente físico, social ou político: planeamento urbano, incluindo espaços verdes, criação de ambientes seguros e agradáveis e promoção da saúde nos locais de trabalho e em meio escolar).
Desta forma, o estudo incorporou variáveis relativas à caracterização do espaço urbano, recorrendo ao trabalho desenvolvido por Ozamiz et al. – o Questionário de Indicadores Estruturais de Saúde Mental (MMHE-31). Alguns dos dados relativos aos indicadores considerados no MMHE-31 foram recolhidos através dos 2 questionários aplicados através de um preenchimento on-line e dirigidos aos clusters Professores e Técnicos Superiores de Serviço Social. Os restantes dados foram recolhidos utilizando materiais do Instituto Nacional de Estatística (INE), da Câmara Municipal e dos Agrupamentos de Centros de Saúde (ACES) locais e das estruturas escolares em funcionamento na cidade em estudo.
Para a recolha de dados à população através de entrevista foi desenhada a seguinte estrutura:
Uma tabela relativa a variáveis de natureza sociodemográfica que inclui a zona urbana onde vive e o índice socioeconómico24;
Uma tabela afeta ao suporte social, utilizando para o efeito a Oslo Social Support Scale25 - OSS 3, traduzida e validada para a população portuguesa no âmbito deste estudo;
Um conjunto relativo a medidas de saúde mental incluindo o Inventário de Saúde Mental de 5 itens - MHI 526, o Questionário de Sentido de Coerência27, a energia e vitalidade (SF 36)28 e o consumo de álcool (AUDIT-5)29;
Um conjunto relativo a comportamentos incluindo hábitos alimentares, atividade física, consumo de álcool, problemas de saúde (doenças crónicas), consumo de medicamentos e participação social (recorrendo a questões utilizadas no Inquérito Nacional de Saúde 2005/200630);
Um conjunto dirigido a pais há menos de 10 anos (MMHE-31);
Um conjunto dirigido à população ativa (MMHE-31);
Um conjunto dirigido à população sénior – maior de 65 anos (MMHE-31).
Neste processo de trabalho participado com a comunidade, a seleção dos indicadores e a operacionalização das variáveis a considerar para o estudo foram discutidas e construídas com o NECSFA. A necessidade de instrumentos simples e de reduzida dimensão foi um importante aspeto discutido com a comunidade envolvida na IPBC. Procurava-se um instrumento de colheita de dados suficientemente abrangente para responder às necessidades do estudo, enquadrado numa dimensão dos indicadores estruturais de saúde mental31, mas que, simultaneamente, não pusesse em causa o trabalho de campo dos entrevistadores pela sua exagerada dimensão. Neste sentido, alguns instrumentos inicialmente propostos, decorrentes da pesquisa bibliográfica efetuada, foram retirados ou substituídos em consequência do debate efetuado com o NECSFA e a CSFA (por exemplo a substituição do instrumento usado na avaliação do suporte social). Outros foram incluídos a pedido das estruturas locais parceiras da IPBC (caso das questões relativas aos alimentos ingeridos no dia anterior à entrevista, às doenças crónicas e ao consumo de álcool).
A construção do plano local de promoção de saúde mental
Analisar e interpretar os dados numa IPBC é um trabalho de colaboração onde académicos e comunidade se envolvem na construção de uma metodologia de coaprendizagem32 que permita a discussão e interpretação dos dados e dos resultados identificados, assim como a identificação das prioridades e das estratégias de intervenção.
A IPBC não difere de outras formas de investigação, utilizando uma vasta variedade de abordagens quantitativas e qualitativas como já observado. A diferença reside na atitude dos investigadores que determinam como, por quem e para quem a investigação é conceptualizada e conduzida, e a correspondente distribuição de poder aos seus diversos intervenientes em cada fase do processo de investigação33.
A 7 de janeiro de 2010 iniciou-se o trajeto que agora reproduzimos na construção do PLPSM. Um trabalho preparatório que se prolongou por um ano até serem criadas as condições para a recolha de dados e a resposta ao desiderato proposto e por mais outro ano para se atingir uma situação de avaliação política.
Foi utilizado o instrumento designado por protocolo para a investigação baseada na comunidade34 para fundamentar e refletir o desenrolar do processo. Segundo os seus autores, este protocolo é um ponto de partida para um diálogo mais alargado acerca da natureza da investigação académica. Na essência procura-se perceber a relevância da investigação académica para as necessidades específicas de saúde de uma determinada comunidade. Por outras palavras, o protocolo procura apoiar a adequação das metodologias de investigação às necessidades de uma determinada população com a sua história, os seus recursos e as suas características específicas, envolvendo-a nos diferentes passos do processo. De uma forma muito simples, o protocolo está desenvolvido como uma série de questões à volta das quais investigadores e comunidade devem centrar o seu diálogo. Cada uma destas questões tem pelo menos duas abordagens possíveis e distintas: a abordagem do ponto de vista do investigador e a abordagem do ponto de vista da comunidade. No caso de desenvolvimento deste PLPSM, a satisfação das questões do protocolo para a investigação baseada na comunidade foi efetuada pelo investigador/promotor de saúde em colaboração contínua e síncrona com as estruturas de gestão da junta de freguesia local e com o NECSFA.
O desenho do PLPSM propriamente dito pode ser descrito com recurso a 19 momentos decorridos entre janeiro de 2010 e março de 2012 (Tabela 2).
Num primeiro momento, identificada a porta de entrada na comunidade, foi analisada a metodologia a desenvolver e os instrumentos mais adequados aos propósitos do estudo. Em 5 reuniões de trabalho, decorridas entre maio e outubro de 2010 (6 meses) trabalharam-se os objetivos da investigação, os métodos a utilizar, as populações e amostras (incluído as técnicas de amostragem a utilizar), as variáveis mais ajustadas e a sua respetiva operacionalização.
Num segundo momento investiu-se fundamentalmente sobre a recolha de dados. Entre outubro de 2010 e fevereiro de 2011 (4 meses), operacionalizou-se a recolha de dados com recursos a uma avaliação e adequação crítica do instrumento, construído no primeiro momento, a formação dos entrevistadores, com recursos à participação ativa de estruturas governamentais e não-governamentais da comunidade em estudo e a recolha de dados propriamente dita pelos entrevistadores formados com recursos a um formulário administrado por entrevista. De um período inicial previsto de 4 semanas para o trabalho de campo, houve necessidade de se proceder a um alargamento para 6 semanas, fundamentalmente pelo cariz do trabalho voluntário dos 42 entrevistadores envolvidos no processo. Em paralelo, recolheram-se os dados relativos aos clusters Professores e TSSS, com recurso aos 2 questionários disponibilizados on-line.
Seguiu-se um terceiro momento, entre março e novembro de 2011 (9 meses), em que o trabalho se centrou fundamentalmente no investigador/promotor de saúde, para a análise e interpretação dos dados. Neste processo foram analisados os dados recolhidos através dos 3 instrumentos construídos na IPBC, mas também os dados recolhidos com recursos a variadas fontes, com particular destaque para a informação disponibilizada nos relatórios do INE, nos arquivos da junta de freguesia e câmara municipal locais e em documentos com fonte no Ministério da Educação. Para não afastar a análise e interpretação dos resultados da comunidade, realizou-se uma apresentação dos dados preliminares durante o período atrás citado no plenário da CSFA, onde as dezenas de indivíduos presentes questionaram, criticaram e propuseram outras interpretações em relação aos resultados apresentados.
Analisados milhares de dados e centenas de documentos, num trabalho de permanente contato com o NECSFA (recorrendo frequentemente a meios de comunicação à distância, com particular relevância para o correio eletrónico) entrávamos no quarto momento, o desenho do PLPSM. Em duas reuniões, decorridas em janeiro e fevereiro de 2012, definiram-se os eixos de intervenção considerados prioritários, os objetivos e as ações a desenvolver e os ganhos esperados com cada iniciativa. A avaliação política aconteceu em 27 de março de 2012 com a apresentação e aprovação por unanimidade pelo plenário da CSFA, após um trabalho partilhado de 2 meses com o NECSFA.
Não foi possível aprofundar o envolvimento do ACES local, importante recurso para a intervenção em promoção da saúde na comunidade. Em contrapartida, outras estruturas não-governamentais da comunidade solicitaram um maior envolvimento no processo do que aquele que tinha sido previamente previsto na operacionalização metodológica desenhada com o NECSFA. Exemplificando, destacamos a Universidade Sénior, que para além de um envolvimento profundamente pró-ativo no desenvolvimento do PLPSM solicitou algumas intervenções paralelas, onde destacamos a abordagem do processo nas quartas-feiras culturais promovidas pela organização.
Foi também este intenso envolvimento da comunidade que permitiu a elaboração do logótipo e a definição da denominação do PLPSM.
Desenvolvimento do plano local de promoção da saúde mental: o produto
O PLPSM tem por objetivo reforçar os fatores de proteção da saúde mental e dar respostas locais, que a promovam, previnam e proporcionem recursos para gestão de doença mental quando existente. O PLPSM reconhece a importância da promoção da saúde mental para os indivíduos e para a comunidade no seu todo e incluiu no seu desenvolvimento:
Revisão da literatura, envolvendo também a experiência adquirida em projetos de âmbito europeu de promoção da saúde mental («Monitoring positive mental health» e «Monitoring Mental Health Environments»);
Análise das políticas europeias35, nacionais (Plano Nacional de Saúde Mental 2007-2016) e locais (em particular no trabalho desenvolvido no âmbito do movimento Cidades Saudáveis pela câmara municipal), com um mapeamento das atuais estratégias políticas (policies) que promovem a saúde mental;
Identificação da informação relacionada com a saúde mental a nível local;
Envolvimento das diferentes estruturas comunitárias governamentais e não-governamentais da freguesia;
Realização de atividades de formação a elementos da comunidade;
Elaboração de um documento final para apreciação pelo NECSFA.
O feedback do NECSFA, da junta de freguesia e dos parceiros envolvidos no desenvolvimento deste PLPSM foi integrado no processo de construção e é esperado que o desenvolvimento e a implementação sejam baseados na continuidade desta colaboração. Interessa ainda que o próximo passo no desenvolvimento do PLPSM envolva também os membros da comunidade com problemas de saúde mental, seus cuidadores e um maior número de prestadores de serviço locais.
Pressupostos e valores do plano local de promoção da saúde mental
A saúde mental é vivida de diferente forma, pelos diferentes grupos de uma população, em diferentes fases da vida (num continuum ao longo do ciclo vital). Os membros da comunidade movem-se entre boa saúde mental e má saúde mental, também em consequência de fatores relacionados com a saúde, que ultrapassam largamente aquilo que comummente se considera saúde (numa visão muito limitadora centrada nos serviços de saúde). Reconhecendo este continuum e os fatores que causam impacto na saúde mental, o PLPSM fundamenta-se nos seguintes pressupostos:
Pressuposto 1: definição de saúde mental
A saúde mental traduz a vida social, emocional e o bem-estar espiritual na sua relação com a saúde em geral e com os estilos de vida adotados no quotidiano por cada indivíduo. A saúde mental proporciona aos indivíduos a vitalidade necessária para uma vida ativa, atingir metas e interagir uns com os outros num contexto de cidadania responsável e participada.
Pressuposto 2: transversalidade da saúde mental
Ao estabelecer um quadro estratégico em promoção da saúde mental para a comunidade o documento «Building up good mental health» fornece uma base útil para a compreensão da transversalidade da intervenção em promoção da saúde mental. Este documento orientador identifica a inclusão social, o combate à discriminação e à violência e o acesso a recursos económicos como os determinantes sociais e económicos da saúde mental e base para a intervenção.
Pressuposto 3: um plano centrado na comunidade
Decorre dos 2 primeiros pressupostos que o papel das estruturas locais na promoção da saúde mental deve incidir no desenvolvimento da capacidade de indivíduos, comunidades e organizações (capacity building) para: 1) participar na mudança de ambientes sociais, económicos e físicos (urbanos) para melhorar a saúde e o bem-estar; 2) apoiar o fortalecimento das competências e das aptidões dos indivíduos para alcançar e manter uma boa saúde mental.
Pressuposto 4: priorização de intervenções
É prioritário o desenvolvimento do acesso a serviços universais para todos os membros da comunidade (combate às desigualdades em saúde), facilitando parcerias com agências locais que forneçam reabilitação e serviços clínicos e de advocacia para apoiar uma boa saúde mental. Investe-se também na universalização dos serviços de saúde mental e bem-estar de apoio à comunidade, melhorando as condições sociais, os ambientes físicos e económicos que afetam a saúde mental das populações e dos indivíduos. Esta abordagem é coerente com o atual Plano Nacional de Saúde Mental (2007-2016)36. Uma compreensão da saúde mental da população permite identificar as necessidades de saúde mental para a toda a comunidade e as diferentes experiências dos seus membros.
Pressuposto 5: saúde como bem de mérito
Como resultado, o foco do PLPSM será na prevenção e intervenção precoce de forma a aumentar os fatores de proteção que mantem uma boa saúde mental na comunidade e restaurar a boa saúde mental nos estágios iniciais de surgimento de doença mental. Para fazer isso, o NECSFA irá utilizar a sua capacidade de intervir nos contextos sociais, estruturais, económicos e ambientais que afetam a saúde mental promovendo a universalidade das intervenções, garantindo que os programas e as atividades previstas são acessíveis a toda a comunidade e que fortalecem a capacidade da população de diferentes faixas etárias para desfrutar de uma boa saúde mental e de bem-estar.
O quadro estabelecido para o PLPSM será aplicável a partir de 2012 e os planos de ação anuais serão desenvolvidos em colaboração com as agências locais e elementos da comunidade, incluindo indivíduos e famílias confrontados com problemas de saúde mental.
Ponto de partida: diagnóstico resumo
O ponto de partida para o desenho do PLPSM centrou-se no Modelo PRECEDER/PROCEDER, nomeadamente nas suas 3 primeiras fases: 1) avaliação social, 2) avaliação epidemiológica e 3) avaliação educativa e ecológica. Com os resultados destas 3 avaliações foram elaboradas 2 tabelas com os valores observados em 2011 em cada um dos indicadores previamente selecionados, tendo sido refletidas as metas consideradas como resultado esperado do PLPSM. A Tabela 3 refere-se aos indicadores estruturais de saúde mental e a Tabela 4 aos indicadores relacionados com a saúde mental e ao Índice de Massa Corporal (IMC).
Nas tabelas em apreço pode ainda ser identificada a fonte da informação. Percebe-se, deste modo, a necessidade de recurso a fontes de informação muito variadas o que vai ao encontro de um trabalho de construção e partilha com uma larga variedade de estruturas locais, governamentais e não-governamentais, procurando evidenciar resultados que sejam sentidos como significativos pela comunidade, diversificando as fontes de informação.
Na Tabela 4 interessa realçar a inclusão do AUDIT e do IMC. Estes 2 indicadores, não previstos numa fase inicial da IPBC, acabaram por ser incluídos pela manifestação da comunidade em conhecer a situação da população em relação a estes 2 indicadores específicos. Enquanto o IMC foi proposto pelo NECSFA, considerando os níveis de obesidade que têm sido identificados em Portugal, em particular na população jovem37, a inclusão do AUDIT foi especificamente solicitada pelos bombeiros voluntários locais, como necessidade diagnóstica na execução do seu trabalho de voluntariado.
Eixos do plano local de promoção da saúde mental
Cumpridas as 3 primeiras fases do modelo PRECEDER/PROCEDER foi promovido o delineamento da intervenção (4.ª fase). Este trabalho foi realizado numa íntima parceria com o NECSFA e a junta de freguesia e considerou 5 passos fundamentais:
Análise dos dados da avaliação social, da avaliação epidemiológica e da avaliação educativa e ecológica;
Identificação dos resultados esperados mais significativos para a comunidade;
Identificação dos eixos prioritários de intervenção do PLPSM;
Definição dos objetivos a atingir;
Delineamento das ações, integrando as individualidades e estruturas comunitárias a envolver e os recursos necessários.
Neste processo de construção do PLPSM foram envolvidas as seguintes entidades:
Junta de freguesia;
Câmara municipal;
Cooperativa Nacional de Apoio ao Deficiente;
Instituto da Segurança Social pelo Centro de Assistência Paroquial de Amora;
Centro de saúde;
Representante de educação.
O trabalho deste grupo de entidades e personalidades definiu 6 eixos prioritários para uma intervenção com um espetro temporal de 2012-2015:
Eixo 1) Uma escola com saúde mental;
Eixo 2) Uma comunidade ativa e segura;
Eixo 3) Uma comunidade solidária e inclusiva;
Eixo 4) Uma comunidade atenta;
Eixo 5) Uma organização económico-laboral promotora de saúde mental;
Eixo 6) Uma senioridade mentalmente saudável.
Optou-se por uma definição de ações exequíveis que facilmente se pudessem ancorar ao trabalho já desenvolvido na comunidade e que proporcionassem melhores resultados com um mínimo investimento, para além daquele que já vem sendo efetuado pelas estruturas governamentais e não-governamentais da cidade e do seu município, nomeadamente as atividades no âmbito das Cidades Saudáveis.
O desenvolvimento destes eixos seguiu as estratégias definidas pela OMS38 para o desenvolvimento de políticas, planos e programas em promoção da saúde mental.
Cada eixo, anteriormente definido considerando os resultados da IPBC, foi organizado por:
Objetivos, considerando em cada objetivo as ações centrais a desenvolver;
Outputs e os outcomes para cada objetivo identificado;
Tarefas-chave para cada objetivo identificado;
Responsáveis por cada tarefa;
Relação com outras estratégias locais;
Recursos necessários;
Limite temporal para a execução de cada tarefa.
O PLPSM subentende ainda a necessidade de uma avaliação intercalar anual, com vista à identificação de desvios e à reorientação das ações.
Conclusão: uma perspetiva de saúde pública
Com a realização do presente estudo foi possível desenvolver um plano local de promoção da saúde mental com recurso a uma investigação participada de base comunitária, campo fundamental para a intervenção em saúde pública. Assumiu-se que a investigação em saúde mental é multidisciplinar e que exige uma vasta compreensão dos diferentes determinantes sociais, psicológicos e físicos que regulam a vida cognitiva, afetiva e comportamental de cada indivíduo e do seu espaço numa comunidade. A construção da saúde mental é pensada no contexto das mudanças sociais, políticas, económicas, científicas e tecnológicas que desafiam constantemente as comunidades, assumindo a urbanização como a mudança demográfica mais importante das últimas décadas com um impacto decisivo sobre a saúde pública.
Os resultados obtidos reforçam a necessidade do desenvolvimento de competências e estruturas que apoiem o desenho de plano locais de promoção da saúde mental envolvendo ativamente estruturas comunitárias e população no processo. Vários esforços têm sido feitos com o objetivo de promover de forma efetiva uma saúde mental comunitária, nomeadamente ao nível do Ministério da Saúde (Plano Nacional de Saúde Mental 2007-2016).Com a experiência deste PLPSM, tornou-se evidente a importância da participação comunitária como um elemento central de sucesso e de potenciais ganhos em saúde.
As conclusões alertam ainda para que a atuação em saúde pública deve contar com a intervenção das autarquias e unidades de saúde locais no desenvolvimento de planos locais de promoção da saúde mental recorrendo:
Às competências existentes e a desenvolver em promoção da saúde e de recursos de suporte a nível das estruturas autárquicas e das organizações não-governamentais de base local;
À avaliação dos ganhos em saúde da promoção da saúde mental com recurso a estratégias de participação comunitária, refletidos numa melhoria do nível de saúde mental da(s) comunidade(s), promovendo o desenvolvimento da avaliação do impacto em saúde do crescimento e organização dos espaços urbanos;
As estratégias de gestão relacional no dia a dia das atividades municipais, promovendo respostas participativas da comunidade aos problemas. Para o efeito será necessário ousar atribuir o poder às comunidades locais, primeiras conhecedoras das suas necessidades e dos recursos possíveis no seu espaço de intervenção e cumprir o proposto na Constituição da República Portuguesa no que à descentralização diz respeito;
À inclusão, nos indicadores de saúde comunitários, de indicadores estruturais de saúde mental que fundamentem a promoção de um paradigma salutogénico nas estruturas de cuidados de saúde primários do Serviço Nacional de Saúde;
À aposta na investigação participada de base comunitária para identificação de respostas para as necessidades de saúde das comunidades, integrando o modelo na formação de profissionais envolvidos em promoção da saúde mental (saúde, serviço social, educação, entre outros).
A IPBC permite, com custos relativamente reduzidos, e recorrendo a estruturas governamentais e não-governamentais já existentes, a organização de respostas a problemas locais, com o envolvimento da comunidade local e ganhos em saúde sentidos como necessários pela própria comunidade. Considerando as profundas alterações em curso na organização social e económica das nossas comunidades, torna-se emergente uma ação política que possibilite o desenvolvimento de intervenções participadas em promoção da saúde, pugnando por mais saúde, para o maior número de pessoas, pelo mais baixo custo, descentralizando as intervenções, até agora assumidas pelo Ministério da Saúde, para os serviços locais de saúde, as autarquias, associações e comunidades, capacitando os cidadãos e as comunidades lusas.
Bibliografía
1. World Health Organisation. The Ottawa Charter for Health Promotion. Geneva: World Health Organisation; 1986. [ Links ]
2. En: Lethinen V., editors. Building up good mental health. Helsinki: National Research and Development Centre for Welfare and Health; 2008. Integrado no MMHE Project, cofinanciado pela União Europeia. [ Links ]
3. Almeida JC. Apresentação preliminar dos resultados do estudo epidemiológico nacional de saúde mental. Lisboa: Faculdade de Medicina. Universidade Nova de Lisboa; 2010. [ Links ]
4. World Health Organization. Strengthening mental health, promotion. Geneva: World Health Organization; 2001. (Fact sheet; 220). [ Links ]
5. En: Freudenberg N., Klitzman S., Saegert S., editors. Urban health and society: interdisciplinary approaches to research and practice. San Francisco: John Wiley & Sons; 2009. [ Links ]
6. Green L, Kreuter M. Health promotion planning: an educational and ecological approach. 2nd ed. Mayfield: Mountain View; 1991. [ Links ]
7. Green L, Kreuter M. Health program planning: an educational and ecological approach. New York: McGraw–Hill; 2005. [ Links ]
8. En: Minkler M., Wallerstein N., editors. Community–based participatory research: from process to outcomes. 2nd ed. San Francisco: Jossey–Bass; 2008. [ Links ]
9. Dempsey C, Battel–Kirk B, Barry M. The CompHP core competencies framework for health promotion handbook. Paris: International Union of Health Promotion and Education (IUHPE); 2011. [ Links ]
10. World Health Organisation. Adelaide Recommendations on Health Public Policy. Geneva: World Health Organisation; 1988. [ Links ]
11. World Health Organisation. Sundsvall Statement on Supportive Environments for Health. Geneva: World Health Organisation; 1991. [ Links ]
12. World Health Organisation. Jakarta Declaration on Leading health promotion into the 21st century. Geneva: World Health Organisation; 1997. [ Links ]
13. World Health Organisation. Mexico Statement on bridging the equity gap. Geneva: World Health Organisation; 2000. [ Links ]
14. World Health Organisation. The Bangkok Charter for health promotion in a globalised world. Geneva: World Health Organisation; 2005. [ Links ]
15. World Health Organisation. Nairobi call to action for closing the implementation gap in health promotion: 7 th Global Conference on health promotion. Geneva: World Health Organisation; 2009. [ Links ]
16. Barry M, Jenkins R. Implementing mental health promotion. London: Elsevier; 2007. [ Links ]
17. Loureiro I, Miranda N. Promover a saúde: dos fundamentos à ação. Coimbra: Almedina; 2010. [ Links ]
18. Loureiro I, Gomes J, Dias L, Santos M. A investigação participada de base comunitária na construção da saúde: projeto de capacitação em promoção da saúde: PROCAPS: resultados de um estudo exploratório. Lisboa: Instituto Nacional de Saúde Doutor Ricardo Jorge; 2011. [ Links ]
19. Ozamiz J, Aguirregabiria A, Loureiro I, Harris R, Nichols J, Ortiz A, et–al. Structural indicators of positive mental health. En: Lavikainen J., Fryers T., Lehtinen V., editors. Improving mental health information in Europe: proposal of the MINDFUL project. Helsinki: Stakes; 2006. [ Links ]
20. George A, Bennet A. Case studies and theory development in the social sciences. Cambridge: The MIT Press; 2005. [ Links ]
21. Isreal B. Community–based participatory research: principles, rationale and policy recommendations. En: O'Fallon L., Tyson F., Dearry A., editors. Successful models of community–based participatory research. Washington, DC: National Institutes of health; 2000. 16–22. [ Links ]
22. Health Cluster Net. Brussels: European Community; 2009. [consultado 3 Nov 2009]. Disponível em: http://www.healthclusternet.eu. [ Links ]
23. Antonovsky A. The structure and properties of the sense of coherence scale. Soc Sci & Med. 1993; 36:725–33. [ Links ]
24. Nunes L. Índice socioeconómico. Lisboa: ENSP.UNL; 2008. [consultado 12 Dez 2009]. Disponível em: http://www.tabagismo.info/images/stories/formacao/GYTS/questionario_final_ses_pt.pd. [ Links ]
25. Brevik J, Dalgard O. The health profile inventory. Oslo: University of Oslo; 1996. [ Links ]
26. Ribeiro JP. Mental health inventory: um estudo de adaptação à população portuguesa. Psicologia, Saúde & Doenças. 2001; 2:77–99. [ Links ]
27. Nunes L. O sentido de coerência: operacionalização de um conceito que influencia a saúde mental e a qualidade de vida. Lisboa: Escola Nacional de Saúde Pública. Universidade Nova de Lisboa; 1999. Dissertação de Mestrado. [ Links ]
28. Pais Ribeiro J. O importante é a saúde: estudo de adaptação de uma técnica de avaliação do estado de saúde ? SF–36. Lisboa: Fundação Merck Sharp & Dohme; [ Links ] 2005.
29. Piccinelli M, Tessari E, Bortolomasi M, Piasere O, Semenzin M, Garzotto N. Efficacy of the alcohol use disorders identification test as a screening tool for hazardous alcohol intake and related disorders in primary care: a validity study. BMJ. 1997; 314:420–4. [ Links ]
30. Instituto Nacional de Estatística. Instituto Nacional de Saúde Doutor Ricardo Jorge. Inquérito Nacional de Saúde 2005/2006. Lisboa: Instituto Nacional de Estatística. Instituto Nacional de Saúde Doutor Ricardo Jorge; 2009. [ Links ]
31. En: Lavikainen J., Fryers T., Lehtinen V., editors. Improving mental health information in Europe: proposal of the MINDFUL project. Helsinki: Stakes; 2006. [ Links ]
32. Cashman S, Adeky S, Allen A, Corburn J, Israel B, Montano J, et–al. The power and the promise: working with communities to analyse data, interpret findings, and get to outcomes. Am J Pub Health. 2008; 98:1407–17. [ Links ]
33. Minkler M, Baden A. Impacts of CBRP on academic researchers, research quality and methodology and power relations. En: Minkler M., Wallerstein N., editors. Community–based participatory research: from process to outcomes. 2nd ed. San Francisco: Jossey–Bass; 2008. 243–58. [ Links ]
34. Brown L, Vega W. A protocol for community–based research. En: Minkler M., Wallerstein N., editors. Community–based participatory research: from process to outcomes. 2nd ed. San Francisco: Jossey–Bass; 2008. 395–8. [ Links ]
35. European Community. European Communities Green Paper: improving the mental health of the population: towards a strategy on mental health for the European Union. Brussels: Health and Consumer Protection Directorate–General; 2005. [ Links ]
36. Portugal, Ministério da Saúde. Alto Comissariado da Saúde. Coordenação Nacional para a Saúde Mental. Plano Nacional de Saúde Mental 2007–2016: resumo executivo. Lisboa: Coordenação Nacional para a Saúde Mental; 2008. [ Links ]
37. Sousa J. Obesidade infanto–juvenil em Portugal: associação com os hábitos alimentares, atividade física e comportamentos sedentários dos adolescentes escolarizados de Portugal Continental. Lisboa: Edições Colibri. Instituto Politécnico de Lisboa; 2011. [ Links ]
38. World Health, Organization. Promoting mental health: concepts, emerging evidence, practi a report from the World Health Organization. Department of Mental Health and Substance Abuse in collaboration with the Victorian Health Promotion Foundation and the University of Melbourne. Geneva: World Health Organization; 2004. [ Links ]
Conflito de interesses
Os autores declaram não haver conflito de interesses.
Recebido 21 Outubro 2012. Aceito 3 Junho 2013
*Autor para Correspondência: jcrgomes@ipleiria.pt